Osseointegration / Osseofixation: Wo liegen die Unterschiede?
1. Grosse Unterschiede finden sich im Bereich der medizinischen Kontraindikationen sowie im Bereich der Lasten und Risiken für die Patienten
| Methode der Osseointegration | Methode der Osseofixation | |
|---|---|---|
| Permanente medizinische Kontraindikationen für orale Implantate, die zu einer Verweigerung der Patienten durch den Behandler führen werden | Ungünstige medizinische Bedingungen (Diabetiker, Bluthochdruck, verschiedene Medikamente, IV-Bisphosphonat-Behandlung etc.) Rauchen (soweit Knochenaufbau Teil des Behandlungplans ist) Unzureichende Knochenversorgung und ungünstige Bedingungen für den Knochenaufbau |
--- |
| Vorübergehende medizinische Kontraindikationen für eine orale Implantatbehandlung, die zu einem vorübergehenden Aufschub des Patienten durch den Behandler führen | IV-Bisphosphonate Behandlung parodontale Infektionen, Zysten im Knochen, Infektionen im Knochen, vor kurzem vorgenommene Bestrahlungstherapie |
IV-Bisphosphonate Behandlung, vor kurzem vorgenommene Bestrahlungstherapie |
| Gründe, aus denen die Patienten die Behandlung nicht durchführen lassen | Lange Behandlungsdauer Sehr hohe Kosten einer Implantatbehandlung mit diesen Implantaten Hohe Risiken im Zusammenhang mit Knochenaufbau Zusätzliche Kosten für Knochenaufbau Angst vor wiederholten Schmerzen bei mehrstufigen chirurgischen Protokollen (viele Operationsschritte) Weigerung bis zum Abschluss der Implantatversorgung eine herausnehmbare Zwischenprothese zu tragen oder längere Zeit ohne Zähne zu sein Angst vor einer Periimplantitis, die zu Schmerzen, Infektionen und schließlich zum Verlust großer Knochenmengen bis hin zum Verlust der Implantate führen kann |
Trotz der vergleichsweise tieferen Behandlungskosten verschieben manche Patienten die Behandlung aus finanziellen Gründen |
Tabelle 1: Die Tabelle zeigt die wesentlichen Unterschiede zwischen der Methode der Osseointegration und der Methode der Osseofixation hinsichtlich dauerhafter und vorübergehender Kontraindikationen sowie hinsichtlich der Gründe(n) des Patienten, die Behandlung nicht anzunehmen.
2. Komplett unterschiedliche Verankerungsbereiche
Nach einer Zahnentfernung kollabieren die Kieferknochen teilweise. Dieser Vorgang, wird als "Atrophie" bezeichnet. Wir wissen heute, dass orale Implantate diesen Kollaps nicht verhindern können. Herkömmliche orale Implantate (Methode der Osseointegration) begünstigen jedoch den Kollaps und führen zu mehr Knochenverlust. Die Gründe dafür sind: Aufgrund ihres großen Durchmessers, ihrer rauen Oberflächen und ihrer mehrteiligen Gestaltung lösen sie in vielen Fällen zusätzlichen Knochenverlust im Bereich der 1. Kortikalis aus. Dies führt dann zu einer chronischen Infektion und später häufig zum Verlust des osseointegrierten Implantats. Oftmals wünschen Patienten (nach längerer Leidenszeit) dann schlichtwegs die Entfernung der betroffenen Implantate.
Die ältere Methode der "Osseointegration"
Ein herkömmliches "osseointegriertes" Implantat wird in der schon per se instabilen 1. Kortikalis verankert und daher kann jeder vertikale Knochenverlust ungünstige Entwicklungen wie eine Periimplantitis auslösen.
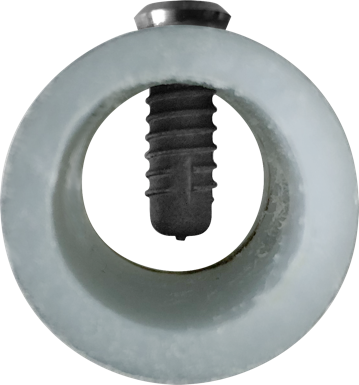
Die heute verfügbare Methode der Osseofixation
Implantate, die zur Osseofixation konzipiert sind, werden in der 2. Kortikalis verankert. Eine Periimplantitis tritt nicht auf, da die Schäfte der Implantate dünn und poliert sind. Die Kraftübertragung auf den Knochen erfolgt im Bereich der 2. Kortikalis. Das Prinzip der "bikortikalen" Verankerung wurde aus der Traumatologie übernommen und wird dort seit ca. 1975 angewendet. Diese Art der Verankerung ermöglicht das Arbeiten in unmittelbaren funktionellen Leitprotokollen.

3. Keine Periimplantitis!
Die Therapie mit 2-stufigen Implantaten (mit der Methode der Osseointegration) ist recht kompliziert. Es dauert lange und oft sind mehrere chirurgische Eingriffe notwendig. Aber das ist nicht das Hauptproblem: Viele dieser "erfolgreich" eingesetzten und mit Kronen und Brücken ausgestatteten Implantate entwickeln nach zwei bis drei Jahren eine heimtückische und bösartige Erscheinung, genannt "Periimplantitis".
Die Krankheit beginnt mit einer kleinen Entzündung um diese Implantate herum, gefolgt von immer größeren Infektionen. Die Erscheining schreitet oft schubweise voran. Im Laufe der Zeit wird der Großteil des Kieferknochens um die Implantate herum durch Infektion aufgelöst. Diese Erscheinung tritt nur bei Implantaten alter Art auf und wir wissen heute, dass der Grund dafür in ihrem großen Durchmesser, ihrer rauen Oberfläche und ihrem Konstruktionsprinzip im Allgemeinen liegt. Die Gefahr, die von dieser Erscheinung ausgeht, wird von Fachleuten unterschätzt, und oft auch heruntergespielt.
Für uns ist es nicht nachvollziehbar, warum Zahnärzte immer noch solche Implantate verwenden, – aber viele tun dies!
Um das Strategic Implant® herum (sofern es vom Behandler richtig platziert und vom Patienten gut gepflegt wurde) entwickelt sich keine Periimplantitis. Dies wurde in allen bisher veröffentlichten Studien gezeigt1. Dies allein ist ein unschlagbarer Vorteil gegenüber allen anderen Methoden der oralen Implantatinsertion und erhöht die Sicherheit der Patienten drastisch (gerade im Vergleich zur alten Methode der Osseointegration).
[1] Dobrinin O., Lazarov A, Konstantinovic V.K., et al. Immediate-functional loading concept with one-piece implants (BECES/BECES N /KOS/ BOI) in the mandible and maxilla- a multi-center retrospective clinical study. J. Evolution Med. Dent. Sci. 2019;8(05):306-315, DOI: https://doi.org/10.14260/jemds/2019/67
Pałka Ł, Lazarov A. Immediately loaded bicortical implants inserted in fresh extraction and healed sites in patients with and without a history of periodontal disease. Ann Maxillofac Surg 2019;9:371-8.
Lazarov A. Immediate functional loading: Results for the concept of the Strategic Implant®. Ann Maxillofac Surg 2019;9:78-88.
Gosai H., Anchilla Sonal, Kiran Patel, Utsav Bhatt, Phillip Chaudhari, Nisha Grag. Versatility of Basal Cortical Screw Implants with Immediate Functional Loading J. Maxillofac. Oral. Surg. 2021, https://doi.org/10.1007/s12663-021-01638-6
Vergleich zwischen der Behandlung mit Strategic Implant® und Behandlungen mit der älteren Methode der Osseointegration
| Strategic Implant® | Stufe | Herkömmlich |
|---|---|---|
| Untersuchung Diagnostische Massnahmen Behandlungsplan |
1 | Untersuchung Diagnostische Massnahmen Behandlungsplan |
| Arbeiten im Munde: Entfernung von Zähnen, Wurzelresten und Zysten. Einsetzen der Implantate, Abdrucknahme für das Labor, Röntgenkontrolle | 2 | Vorbereitende Arbeiten: Entfernung von Zähnen, Wurzelresten und Zysten. Abwarten der Heilung nach diesen Eingriffen. |
| Einprobe des Metallgerüsts (0 - 1 Tage nach der Implantation) | 3 | Knochenaufbau und Sinuslift (soweit notwendig) |
| Eingliederung der Brücke (1 - 3 Tage nach der Implantation) | 4 | 1 - 2 Monate nach der Implantation bei guter Knochenheilung |
| — | 5 | Abheilung des Knochens nach Zahnentfernung (2 - 4 Monate) |
| — | 6 | Befestigung der Einheilschrauben |
| — | 7 | Abdrucknahme, Einproben |
| — | 8 | Befestigung der Brücke |
| Behandlungsdauer: 1 - 5 Tage Anzahl der Behandlungstermine: 4 - 5 |
Gesamt | Behandlungsdauer: 4 - 24 Monate Anzahl der Behandlungstermine: 8 - 12 |
Kontrollsitzungen sind, je nach Umfang und Verlauf der Grundbehandlung, nach den ersten 3 Monaten und dann jeweils nach 12-24 Monaten notwendig.
